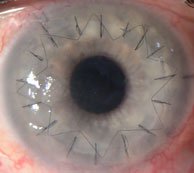
Greffe de cornée
Il s’agit d’une intervention visant à remplacer tout ou partie de la cornée, atteinte d’une pathologie pour laquelle aucune autre solution ne peut être envisagée.
Rappel anatomique
La cornée est une lentille transparente, qui recouvre la partie antérieure du globe oculaire, en prolongeant la partie blanche appelée sclérotique ou sclère. Elle sert de hublot à l’œil.
La cornée est transparente, faite essentiellement de collagène, d’eau et de cellules.
Elle est constituée de 5 couches tissulaires, de la surface vers la profondeur on distingue :
l’épithélium (l’équivalent de l’épiderme de la peau), la couche de Bowman, le stroma (l’équivalent du derme de la peau), la couche de Descemet, l’endothélium.
La cornée ne comporte pas vaisseaux sanguins, mais contient la plus forte densité de terminaisons nerveuses de l’organisme (60 fois plus que la pulpe dentaire et 400 fois plus que la peau), c’est pourquoi les blessures de la cornée, même minimes, sont souvent très douloureuses. L’épithélium cornéen peut se régénérer contrairement à l’endothélium. L’endothélium a un rôle capital dans la physiologie de la cornée, il déshydrate en permanence le stroma cornéen pour préserver la transparence de la cornée. Lorsque l’endothélium est défaillant la cornée s’imbibe d’eau (œdème), s’épaissit et perd progressivement sa transparence.

Quelles sont les indications des greffes de cornée ?
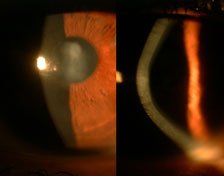
La cornée a été le premier tissu humain à pouvoir être greffé car elle est dépourvue de vaisseaux sanguins, ce qui diminue de manière très significative le risque immunitaire de rejet (très faible taux de rejet pour la cornée).
Toutes les pathologies qui entraînent une opacité ou une déformation de la cornée responsable d’une baisse importante de la vision et qui ne peuvent être améliorées par une autre moyen, relèvent de la greffe de cornée.
On distingue ainsi les pathologies induisant :
– des déformations de la cornée avec au premier rang le kératocône (20 à 30%), mais aussi beaucoup plus rarement la dégénérescence marginale pellucide et l’ectasie post-lasik. D’autres maladies peuvent guérir en laissant une cicatrice qui va induire une déformation optique de la cornée.
– une perte de transparence de la cornée (opacités) qui peuvent toucher soit une seule partie de la cornée, soit son épaisseur en entier. Cela comprend les anomalies de l’épithélium, les dystrophies du stroma antérieur et profond, les cicatrices d’infection ou de traumatisme (15%), des néo-vaisseaux témoins de souffrance limbique, et les œdèmes persistants par insuffisance cellulaire endothéliale, qu’elle soit primitive (dystrophie de Fuchs cornea guttata 10 %) ou acquise (complication de pathologie oculaire ou de chirurgie oculaire 25%).
Quel est le principe de la greffe de cornée ?
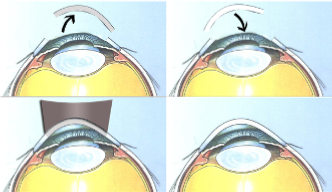
La greffe de cornée consiste à remplacer totalement (greffe perforante ou kératoplastie transfixiante) ou partiellement (greffe ou kératoplastie lamellaire) une cornée malade par une cornée saine d’un donneur décédé. Ces différentes techniques manuelles ou automatisées sont parfaitement au point. Elles sont pratiquées par des ophtalmologistes chirurgiens spécialisés. Ces interventions peuvent être aussi bien réalisées en clinique que dans les hôpitaux en France.
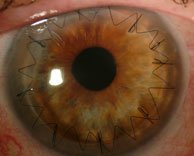
A l’aide d’un trépan manuel ou automatisé, et même maintenant au laser dans certaines circonstances, la cornée du patient est découpée selon un diamètre prédéfini (en général 7,75 à 8,00 mm) puis un greffon est à son tour découpé avec un trépan identique aux dimensions légèrement différentes (8,00 à 8,25 mm en général). Le greffon découpé est alors suturé à la berge cornéenne du patient avec des fils de nylon microscopiques qui seront enlevés dans les mois qui suivent. Le traitement postopératoire consiste en l’instillation de collyres à base de corticoïdes voire de ciclosporine dans certains cas, et des lubrifiants cornéens. La vision revient progressivement entre 2 et 6 mois après l’intervention. Il faudra systématiquement une nouvelle correction optique une fois la cornée cicatrisée.
La kératoplastie transfixiante (KT) est indiquée lorsque toutes les couches de la cornée sont à remplacer. On obtient d’excellents résultats au cours du temps, avec un risque de rejet limité à 5-20% à long terme. En outre, le taux de succès proche de 95% pour certaines indications parmi les plus fréquentes (kératocône). Dans d’autres indications urgentes (perforation infectieuse, brûlure chimique de la cornée), il est cependant nettement moins satisfaisant. D’autres interventions peuvent être réalisées dans le même temps opératoire comme la cataracte, le glaucome, la mise place d’implants secondaires par exemple. Un des éléments pouvant limiter la récupération est l’apparition post opératoire d’un fort astigmatisme.
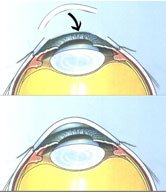
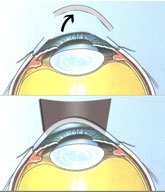
Les kératoplasties lamellaires consistent à changer uniquement la partie malade de la cornée. Il existe deux types de kératoplastie lamellaire : les Kératoplasties lamellaires antérieures (KLAP ou DALK) et les kératoplasties lamellaires postérieures (DSAEK et DMEK).
La Kératoplastie lamellaire antérieure (DALK) permet de remplacer l’épithélium et le stroma cornéen en cas d’atteinte de celui-ci. Elle permet de conserver l’endothélium du patient et ainsi de limiter considérablement le risque de rejet de greffe. Cela concerne les cicatrices qui compliquent certaines infections de la cornée ou le kératocone. La procédure est quasiment identique à celle de la kératoplastie transfixiante, mais l’endothélium du patient n’est pas trépanné (si l’endothélium ne peut pas être conservé pendant l’intervention, l’intervention devient la même que celle de la kératoplastie transfixiante). Le greffon, privé de son endothélium va être suturé comme une greffe classique. La cicatrisation est progressive et la cornée va redevenir transparente au bout de quelques semaines. Il faudra enlever les sutures progressivement dans l’année qui suit l’intervention.
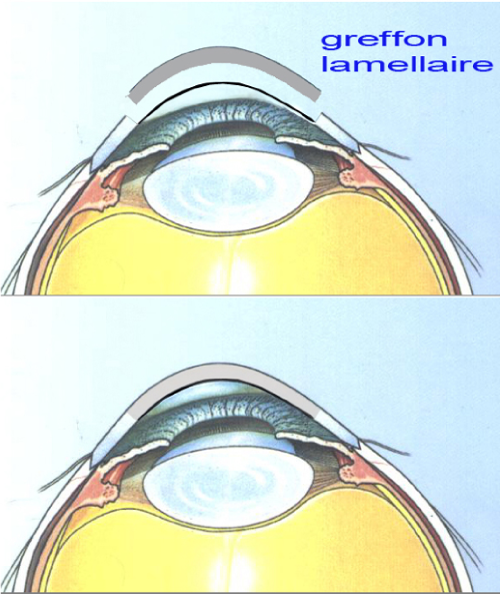

Lorsque l’indication d’une kératoplastie est posée, le patient est inscrit sur la liste nationale d’attente gérée par l’Agence de Biomédecine. Le chirurgien adresse alors une demande à une banque de tissus autorisée (il y en a 22 en France). La cornée étant peu vascularisée et peu immunogène, le risque de rejet est faible et il n’est pas nécessaire de respecter les règles habituelles de compatibilité du groupe HLA. Le délai d’attente aujourd’hui est environ de 1 mois.
D'où viennent les greffons cornéens?
Les banques de tissus, sous contrôle de l’agence de biomédecine organisent les prélèvements et la distribution des greffons. agence-biomedecine.fr, dondorganes.fr, bfy.asso.fr
L’agence de biomédecine est chargée de l’enregistrement des patients sur un registre national des greffes. Elle est aussi chargée d’organiser:
– Assurance de la qualité
– Réseau de prélèvement
– Traçabilité
– Respect du corps humain
– Gratuité du don de cornée
– Anonymat du donneur et du receveur
– Consentement du donneur, éventuellement par l’intermédiaire de la famille
– Sécurité sanitaire et biologique.
Elle doit interroge le Registre National des Refus, afin de vérifier la non inscription du défunt sur celui-ci. Le Registre National des Refus (RNR) enregistre depuis le 15 septembre 1998 toutes les personnes qui refusent que l’on prélève les cornées à leur mort.
Les greffons sont conservés pendant 5 semaines à 31°C (mise en culture) par les banques d’yeux afin de s’assurer de l’absence d’infection. Aux USA, la cornée prélevée est conservée une semaine à 4°C.
Avant la délivrance du greffon au chirurgien, les contrôles de qualité du greffon (abscence de contamination infectieuse et qualité de l’endothélium entre autres) sont effectués par la banque de cornée. Environ 45% des greffons sont déclarés inaptes à la greffe.
Suites opératoires, évolution et pronostic ?
L’évolution après greffe (KT) est lente mais le pronostic est très favorable.
Le lendemain de l’intervention, la vision est trouble, le greffon est œdémateux. La récupération se déroule sur plusieurs semaines. Une gêne et une photophobie sont fréquentes pendant quelques jours à quelques semaines. Des collyres sont prescrits pour 6 mois au moins et des visites de contrôle sont faites tous les mois au début.
En cas de DSAEK ou DMEK, la récupération est rapide (inférieure à un mois et demi) dans la grande majorité des cas.
L’astigmatisme induit est géré grâce au suivi médical et aux techniques de videokeratoscopie. Les fils de suture sont enlevés progressivement à partir du 3è mois mais on n’enlève la totalité des sutures qu’après au moins un an.
Des lunettes ne seront prescrites qu’après déturgescence du greffon, souvent entre 3 et 6 mois après l’intervention. Une acuité visuelle finale supérieure à 6/10è est obtenue dans la majorité des cas et considérée comme un bon résultat.
La « durée de vie » d’un greffon dépend entre autres de la qualité de l’endothélium. Celui-ci étant contrôlé par la banque de cornée, il est en général très bon au moment de la greffe ce qui en général autorise une longévité en moyenne de 20 ans pour un greffon. Cependant des rejets ou autres infections postopératoires peuvent faire diminuer cette qualité endothéliale et aboutir à la perte de la transparence de la cornée par insuffisance cellulaire et non par rejet.
Les résultats visuels dépendent entre autres de la qualité sensorielle et optique de l’œil, c’est-à-dire de l’absence de pathologie rétinienne et cristallinienne.
Les sports violents sont contre-indiqués après la greffe.
Après 5 ans, 90% des greffons cornéens sont bien transparents et permettent une bonne vision.
Complications de la greffe de cornée
La greffe de cornée est une intervention bien maitrisée actuellement. Les complications sont relativement rares :
1/ Rejet de greffe (opacification du greffon): curable dans la majorité des cas s’il est diagnostiqué précocement. Le risque de rejet est plus fréquent au cours des 6 premiers mois qui suivent l’intervention puis diminue de manière considérable mais n’est jamais nul. Des rejets 10 ans après l’intervention existent mais sont exceptionnels. En cas de rejet définitif, une deuxième greffe est possible.
2/ Astigmatisme important: peut limiter la récupération visuelle et nécessiter des verres de contact ou une autre intervention chirurgicale (concerne uniquement les KT et DALK)
3/ Défaut de réépithélialisation et kératite séche
4/ Complications infectieuses de surface (liées aux fils) ou endophtalmie (exceptionnel).
5/ Pour les DSAEK et DMEK, le greffon peut ne pas adhérer correctement et nécessiter une réintervention légère (uniquement au cabinet, ou bien avec une hospitalisation) dans 5 à 10 % des cas.
6/ La liste des complications non exhaustive dans la fiche d’information SFO
Le patient doit consulter son ophtalmologiste traitant ou son chirurgien en urgence, en cas de
– douleur et rougeur de l’oeil
– gêne à la lumière (photophobie) majorée
– baisse de vision importante et brutale, surtout à type de voile.